Гипертрофия связок матки при беременности
Содержание статьи
оловая система во время беременности. Матка во время беременности. Масса матки во время беременности.
Оглавление темы «Организм женщины во время беременности.»:
1. Мочевыделительная система женщины во время беременности. Почки у беременных.
2. Органы кроветворения женщины во время беременности. Уровень сывороточного железа у беременных
3. Иммунная система женщины во время беременности. Антигены плода отцовского происхождения.
4. Система гемостаза женщины во время беременности. Система гемостаза плода.
5. Обмен веществ женщины во время беременности. Витамины во время беременности. Минеральный и водный обмен.
6. Опорно-двигательный аппарат женщины во время беременности. Симфизиопатия.
7. Кожа женщины во время беременности. Рубцы беременности. Стрии. Гипертрихоз.
8. Масса тела женщины во время беременности. Молочные железы во время беременности. Масса молочных желез.
9. Половая система во время беременности. Матка во время беременности. Масса матки во время беременности.
10. Яичники во время беременности. Влагалище во время беременности. Маточные трубы, cвязки матки во время беременности.
Половая система во время беременности. Матка во время беременности. Масса матки во время беременности.
Во время беременности наиболее выраженные изменения происходят в половой системе и особенно в матке.
Матка увеличивается в размерах в течение всей беременности, однако это увеличение асимметрично, что в значительной степени зависит от места имплантации. В течение первых нескольких недель беременности матка имеет форму груши. В конце 2-го месяца беременности размеры матки увеличиваются приблизительно в 3 раза и она имеет округлую форму. В течение второй половины беременности матка сохраняет свою округлую форму, а в начале третьего триместра приобретает яйцевидную форму.
По мере роста матки ввиду ее подвижности происходит некоторая ее ротация, чаще вправо. Полагают, что этот процесс обусловлен давлением на нее сигмовидной кишки, находящейся на левой задней стороне полости таза.
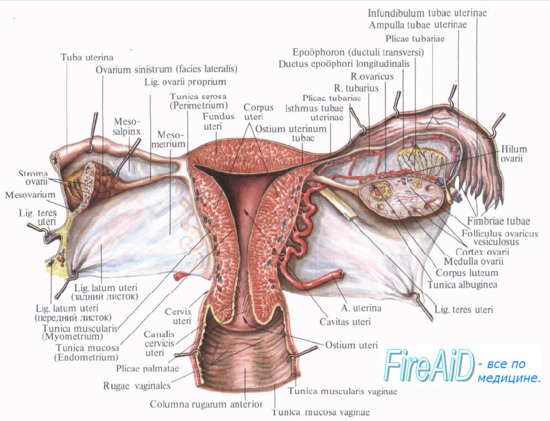
В конце беременности масса матки достигает в среднем 1000 г (до беременности 50—100 г). Объем полости матки в конце беременности возрастает более чем в 500 раз. Увеличение размеров матки происходит благодаря прогрессирующим процессам гипертрофии и гиперплазии мышечных элементов. Процессы гипертрофии преобладают над процессами гиперплазии, о чем свидетельствует слабая выраженность митотических процессов в миоцитах. В результате гипертрофии каждое мышечное волокно удлиняется в 10 раз и утолщается приблизительно в 5 раз. Наряду с гипертрофией и гиперплазией увеличивается количество гладких мышечных клеток. Новые мышечные клетки берут свое начало от соответствующих элементов стенок маточных сосудов (артерий и вен).
Параллельно изменениям гладкой мускулатуры происходят сложные процессы по преобразованию соединительной ткани матки. Отмечается гиперплазия соединительной ткани, которая составляет сетчато-волокнистый и аргирофильный остов матки. В результате этого матка приобретает возбудимость и сократимость, столь характерные для этого органа в процессе беременности. Существенные изменения происходят и в слизистой оболочке матки, которая превращается в развитую децидуальную оболочку.
По мере прогрессирования беременности происходят значительные изменения сосудистой системы матки, Наблюдается выраженное удлинение сосудистой, особенно венозной системы, ход сосудов делается штопорооб-разным, что позволяет им максимально адаптироваться к изменившемуся объему матки. Сосудистая сеть матки увеличивается не только в результате удлинения и расширения венозной и артериальной сети, но и вследствие новообразования сосудов. Все эти изменения способствуют усилению кровообращения в матке. По своему кислородному режиму беременная матка приближается к таким жизненно важным органам, как сердце, печень и мозг. Некоторые ученые склонны считать матку во время беременности «вторым сердцем». Характерно, что маточный круг кровообращения, тесно связанный с плацентарным и плодовым, обладает относительной независимостью от общей гемодинамики и характеризуется известным постоянством. Эти особенности маточного кровообращения имеют принципиальное значение в бесперебойном обеспечении плода кислородом и различными питательными веществами.
Во время беременности изменяются нервные элементы матки, увеличивается количество различных рецепторов (чувствительных, баро-, осмо-, хемо- и др.). Они имеют очень важное значение в восприятии разнообразных нервных импульсов, которые поступают от плода к матери. Все указанные изменения матки и половой системы беременной протекают согласно сроку беременности, поэтому те или иные изменения необходимо согласовывать с календарем беременности. Акушерский календарь беременности по неделям позволит сопоставить изменения со стороны половой системы беременной со сроком беременности. С возбуждением ряда этих рецепторов связывают начало родовой деятельности.
Особого рассмотрения заслуживают биохимические и электростатические изменения в миометрии, которые готовят матку к родовой деятельности. Матка богата различными мышечными белками. К основным белкам относят миозин, актин и актомиозин. Основным комплексом сократительных белков является актомиозин — соединение актина и миозина. Миозин является глобулином и составляет около 40 % от всех мышечных белкой. Миозин обладает свойствами фермента, катализирующего гидролиз аденозинтрифосфорной кислоты (АТФ) и неорганического фосфора.
Актин является вторым белком сократительного комплекса и составляет приблизительно 20 % фибриллярных белков. Соединение актина и миозина — сложный биохимический процесс, имеющий решающее значение в сократительных свойствах миометрия. С наступлением беременности и в процессе ее развития количество актомиозина значительно возрастает.
Наряду с сократительными белками в миометрии содержатся также саркоплаэматические белки, участвующие в процессах метаболизма мышечной клетки. К ним относятся миоген, миоглобулин и миоглобин. Этим белкам принадлежит важная роль в липидном и углеводном обмене,
При физиологически протекающей беременности в миометрии накапливаются различные фосфорные соединения, а также такие важные в энергетическом отношении соединения, как креатинфосфат и гликоген. Отмечается возрастание активности ферментных систем, среди которых наибольшее значение имеет АТФаза актомиозина. Этот фермент имеет прямое отношение к сократительным свойствам миометрия. Активность этого фермента особенно заметно возрастает в конце беременности.
Сократительная способность миометрия зависит и от интенсивности обменных процессов в матке. Основными показателями обмена веществ мышечной ткани является интенсивность окислительных и гликолитических процессов. Эти процессы обусловливают накопление в мышце матки различных химических высокоэнергетических соединений (гликоген, макроэр-гические фосфаты), мышечных белков, а также электролитов (ионов кальция, натрия, калия, магния, хлора и др.).
С наступлением беременности резко возрастает активность окислительных процессов при одновременном угнетении активности гликолитического (неэкономичного) метаболизма.
Возбудимость и механическая активность нервно-мышечного аппарата матки находится в определенной зависимости от ионного состава внеклеточной среды и проницаемости отдельных электролитов через протоплазматическую мембрану. Возбудимость и сократительная активность гладкой мышечной клетки (миоцита) зависят от проницаемости ее мембраны для ионов. Изменение проницаемости совершается под влиянием потенциала покоя или потенциала действия. В состоянии покоя (поляризация мембраны) К+ находится внутри клетки, a Na+ — на наружной поверхности мембраны клетки и в межклеточной среде. При такой ситуации на поверхности клетки и в окружающей ее среде создается положительный заряд, а внутри клетки — отрицательный.
При возникновении возбуждения происходят деполяризация клеточной мембраны, которая вызывает потенциал действия (сокращение мышечной клетки), при этом К+ выходит из клетки, a Na+, наоборот, входит внутрь клетки. Мощным активатором процессов возбуждения мышечной клетки является Са2+. При физиологическом течении беременности эстрогены И прогестерон плаценты, а также биологически активные вещества поддерживают оптимальное ионное равновесие и обеспечивают распространение потока электрических зарядов в необходимом направлении.
Большая роль в возбудимости и сократительности миометрия принадлежит альфа- и бета-адренорецепторам, которые располагаются на мембране гладкой мышечной клетки Возбуждение альфа-адренорецепторов приводит к сокращениям матки. возбуждение бета-адренорецепторов сопровождается противоположным эффектом Таковы важнейшие механизмы, обеспечивающие во время беременности физиологическое состояние миометрия, а именно в начале беременности наблюдается низкая возбудимость матки, с увеличением срока беременности возбудимость возрастает, достигая наивысшей, степени к началу родов.
— Также рекомендуем «Яичники во время беременности. Влагалище во время беременности. Маточные трубы, cвязки матки во время беременности.»
Источник
Гипертрофия матки
Любой врач всегда советует проходить регулярно профилактические осмотры для того, чтобы не пропустить никакого заболевания. Это говорят и гинекологи, ведь к ним, как правило, женщины обращаются только тогда, когда уже что-то беспокоит. Одна из таких проблем, которая нередко встречается у женщин — гипертрофия шейки матки. Термин «гипертрофия матки» означает увеличение или утолщение стенок органа.
Причины
Причины гипертрофии матки самые разнообразные, классифицируются на: физиологические и патологические.
Физиологическая гипертрофия матки при беременности возникает, когда за счет активного деления клеток миометрия образуются новые мышечные волокна, и за счет этого и происходит утолщение и удлинения стенок матки в несколько раз. Такое увеличение происходит с 5 недели беременности, хоть женщина может и не знать о своем положение, а изменения в ее организме уже происходят.

А к патологической относится гипертрофия шейки матки – это состояние, при котором происходит увеличение влагалищной части шейки матки за счет разрастания соединительной ткани. Может возникать как на одной или на обеих губах шейки матки. Наблюдается возникновение этого заболевания при нормальном положении матки и тогда, когда наблюдаются незначительные отклонения ее в разные стороны.
Причин возникновения гипертрофии шейки матки несколько, но в основном это длительный воспалительный процесс. При этом бывает железистая гипертрофия шейки матки, при которой нарушается отток секрета, и образовываются наботовые кисты и фолликулярная гипертрофия шейки матки, когда эти кисты погружаются в строму, и мышечная гипертрофия шейки матки. Все эти процессы происходят постепенно и переходят из этой стадии в другую, и чем длительнее протекает воспаление, тем все глубже происходит поражение.
Причина возникновения гипертрофии шейки матки может заключаться и в частом ее повреждении во время родом или частых абортах. На месте этих микротравм происходит образование рубца, который и приводит к потере тканью эластичности и увеличивает ее в размере. Все эти факторы способствуют тому, что нарушается трофика, микроциркуляция и многие обменные процессы, все это создает отличную среду для присоединения какой либо инфекции.
Диагностика
Основные жалобы, которые и приводят наших женщин к гинекологу, следующие: непостоянные, тянущие боли внизу живота, которые иррадиируют в крестец и поясницу; выделения с неприятным запахом; болезненность при половом акте и во время месячных. Когда врач начинает смотреть на гинекологическом кресле такую женщину, то она может пожаловаться на болезненность при осмотре в зеркалах.
Для того, чтобы поставить диагноз, необходимо комплексное обследование, которое в себя включает не только осмотр и взятие мазков, но также расширенную кольпоскопию, УЗИ органов малого таза с цервикометрией, диагностическое выскабливание цервикального канала, прицельную биопсию. Вы поинтересуетесь, а для чего столько необходимо обследований? А именно для того, чтобы провести дифференциальную диагностику с такими заболеваниями, как: рак шейки матки и шеечная беременность. Ведь при этих патологиях врачебная тактика совсем иная.
Лечение
Следующий вопрос, после того, как диагноз поставлен — гипертрофия шейки матки: лечение.

Какое именно выберет ваш врач, зависит именно от того, какое было фоновое заболевания, от которого развилась гипертрофия.Если выставляет доктор легкую степень, то рекомендует регулярный контроль, а если на фоне воспаления, тогда требуется медикаментозное лечение, которое в себя включает прием антибиотиков, противовоспалительные препараты, гормонотерапию. Современная медицина для лечения гипертрофии шейки матки использует малоинвазивные методы, которые за последнее время себя очень хорошо показали. К этим методам относят: криодеструкция, диатермокоагуляция и электроэксцизия. Если гипертрофия была обнаружена на поздней стадии, тогда консервативные методы и малоинвазивные не эффективны, и приходится обращаться к хирургическим – частичная резекция, ампутация или полное удаление гипертрофии шейки матки. Иногда, когда гипертрофия сочетается с выпадением матки и женщина не планирует в дальнейшем иметь детей, применяют гистерэктомию.
Если не проводить адекватное лечение, то могут возникнуть серьезные осложнения, например: кровотечение, лейкоплакия шейки матки, бесплодие. А уже все эти состояния намного трудней поддаются лечению и полного выздоровления не происходит. Все эти осложнения гипертрофии шейки опасны еще вот чем: это предраковые состояния, и в любой момент под действием какого либо негативного фактора может перерасти в рак шейки матки.
Профилактика
Профилактика очень проста – посещение врача – гинеколога регулярно, для того, чтобы вовремя выявить патологию и провести необходимое лечение. Женщина должна поддерживать свое здоровье, укреплять иммунитет, вести здоровый образ жизни, укреплять мышцы таза с помощью упражнений Кегеля. После родов не забывать о том, что на месте микротравм может возникнуть воспаление, и для предотвращения развития гипертрофии необходимо своевременное лечение.
Гипертрофия матки при беременности
Для вынашивания ребенка и родов требуется крупная, сильная матка с толстым мышечным слоем. Но женскому организму нет нужды «носить» её постоянно. Ведь большая и крепкая матка требует много ресурсов: кислорода, питательных веществ. Поэтому женщина обзаводится ею уже после наступления беременности. А после родов матка снова уменьшается, возвращаясь к своему прежнему состоянию.
Гипертрофия в ранние сроки
Гипертрофия матки начинается буквально с первых дней беременности. После овуляции образуется желтое тело в яичнике. Оно располагается там, где раньше существовал фолликул с ооцитом. Задача желтого тела – секреция гормонов, необходимых для поддержки беременности и подготовки организма к вынашиванию ребенка.
Желтое тело образуется в яичнике независимо от того, наступила ли беременность. Но для поддержания его функции требуется ХГЧ, который вырабатывается плодным яйцом. А он начинает синтезироваться, только если зачатие произошло. В случае отсутствия ХГЧ желтое тело быстро регрессирует.
Мы рассматриваем ситуацию, когда зачатие состоялось. Это означает, что выработка ХГЧ налажена. Этот гормон стимулирует желтое тело. Оно продуцирует эстрогены и прогестерон. Матка меняет свою форму, размеры и функции. Релаксин и прогестерон снижают её сократительную способность, чтобы избежать изгнания плодного яйца. При этом происходит расширение сосудов матки. Она получает большое количество питательных веществ, пластического материала, и стремительно увеличивается в размерах. Меняется и её конфигурация.
Механизмы увеличения матки:

- гипертрофия (утолщение) мышечных волокон;
- гиперплазия мышечного слоя (образование новых миоцитов из стволовых клеток);
- повышение растяжимости и эластичности тела матки.
Гипертрофия подразумевает лишь утолщение мышечного слоя. Но нарастает также объем соединительной ткани. Появляются новые эластичные волокна. Матка становится более растяжимой, и в то же время прочной.
Увеличение матки происходит также за счет возрастание объема её полости. Маточная полость – понятие исключительно теоретическое. На самом деле её не существует, потому что стенки органа плотно соприкасаются. То есть, фактически никакой полости внутри нет, и её объем изначально нулевой. Но она появляется, как только начинает расти плод. Он растягивает маточные стенки и занимает пространство внутри. Так как плод увеличивается, пространства он занимает всё больше. Соответственно, матка начинает занимать всё больше места в брюшной полости не только за счет гипертрофии мышечного слоя, но и по причине возрастания объема полости.
Середина беременности
Изначально матка имеет грушевидную форму. Такой она бывает только у небеременных женщин. Но при наступлении беременности конфигурация меняется. К 12 неделе она становится сферической. Перешеек резко гипертрофирован. Он увеличивается в 3 раза в длину и становится намного толще. Мышечный слой растет под влиянием эстрогенов. Он отвечает за гиперпластические процессы. В то время как гипертрофию миометрия в большей степени провоцирует прогестерон.
Чем выше уровень прогестерона, тем толще и крепче становится матка. Его концентрация постоянно увеличивается. Исключение составляет лишь непродолжительный период около 7 недели гестации, когда происходит лютео-плацентарная смена. В этот период функция желтого тела угасает. Оно передает свои «полномочия» недавно образовавшейся плаценте. С этого момента прогестерона образуется всё больше. Соответственно, матка становится всё толще. Своего максимума толщина мышечных волокон достигает во 2 триместре.
Матка растёт и в длину. Постепенно она приобретает аксиальное и вертикальное положение. Она выпячивается вперед. Цервикальный канал постепенно становится частью маточной полости.
Окончание беременности
К концу первой половины беременности толщина маточной стенки достигает 3-4 см. Она максимальная, и больше не будет увеличиваться. Более того: ближе к концу беременности стенки становятся намного тоньше. При этом увеличивается длина, поперечный размер и маточная полость. Все эти показатели максимальные непосредственно перед родами.
На момент родов матка имеет полость около 4 литров. Её масса без плодного яйца составляет 1-1,5 кг. Каждое мышечное волокно в 10 раз длиннее и в 5 раз толще, чем было до зачатия ребенка. Одновременно удлиняются и утолщаются маточные связки.
Таким образом, гиперплазия и гипертрофия матки происходит только в первой половине гестации. В первые 2 месяца утолщение мышечного слоя стимулируют эстрогены. В основном увеличивается количество клеток, а не их толщина. В дальнейшем и до середины беременности резко возрастает уровень прогестерона. Именно он вызывает гипертрофию мышечных волокон.
Патологическая гипертрофия матки
Под гипертрофией подразумевается утолщение мышечных волокон. Оно происходит не только у беременных. Правда, увеличивается обычно не весь миометрий равномерно, а только его часть. В результате образуется гладкомышечный пролиферат. В гинекологии эту патологию называют миомой.
Миома матки – это клинический диагноз. В то время как гиперплазия и гипертрофия матки расцениваются как механизмы формирования пролиферата. Причиной считается восстановление поврежденного миометрия. Оно может быть обусловлено:
- внутриматочным вмешательством;
- перенесенными половыми инфекциями.
Определенную роль играет и наследственная предрасположенность. Темпы гиперплазии и гипертрофии мышечного слоя матки зависят от уровня гормонов. Поэтому во время беременности миоматозный узел обычно увеличивается. После наступления менопаузы миома всегда регрессирует.
Миома не обязательно появляется у женщин с высоким уровнем эстрогенов и прогестерона. Концентрация этих гормонов в крови может быть обычной. Но при этом в локальном кровотоке, в зоне роста миоматозных узлов всегда обнаруживается повышенное содержание эстрогенов. Кроме того, рецепторный аппарат этих участков миометрия более чувствительный к гормонам, поэтому они сильнее действуют на миому даже в обычной концентрации.
Чем опасна миома?
Несмотря на то, что миома матки считается патологическим состоянием, в подавляющем большинстве случаев она не опасна. Более того: как правило, участок гипертрофированной ткани миометрия даже не обнаруживается в течение жизни. Если у женщины нет симптомов, то она не обращается к врачу и не обследуется.
По данным аутопсий (вскрытий) миомы выявляют у 80% всех женщин. То есть, у всех есть гипертрофированные участки миометрия. Но не всегда появляются симптомы. Они возникают только у каждой третьей пациентки. Клинически значимые формы чаще всего развиваются после 35 лет.

Факторы, снижающие риск патологической гипертрофии матки:
- частые роды;
- оральная контрацепция;
- отсутствие абортов или диагностических выскабливаний маточной полости в анамнезе;
- отсутствие половых инфекций, в том числе перенесенных в прошлом.
Иногда даже небольшая миома вызывает массу проблем. Она может сдавить расположенные рядом сосуды и нарушит кровоток. В результате плохо кровоснабжается эндометрий, а отдельные его участки отмирают. У многих женщин появляются кровотечения, развивается бесплодие, возникают хронические тазовые боли.
Диагностика
УЗИ – основной способ диагностики. При помощи ультразвука может быть выявлен гипертрофированный участок миометрия (миоматозный узел). Используется трансвагинальный датчик. Оценивается структура узла, его размеры. Эти показатели оцениваются в динамике, что важно для своевременной коррекции терапевтической тактики.
Гидросонография – особая разновидность УЗИ, предполагающая введение в матку жидкости. Дополнительно можно установить тип субмукозной миомы, расположение относительно внутреннего зева и углов матки. Чувствительность исследования в первичной диагностике пролифератов миометрия достигает 100%. Одновременно выявляются и патологические процессы эндометрия.
Допплерография – метод оценки кровотока. Используется для планирования и оценки результатов эмболизации маточной артерии. Это один из способов лечения. Он перекрывает кровоток к патологическому очагу, в результате чего тот уменьшается в размерах
Гистероскопия – внутриматочная эндоскопическая диагностическая процедура. В полость матки вводится тонкая трубка с камерой. Сразу же может быть выполнено удаление узла, если в нём есть необходимость.
МРТ – применяется для диагностики гигантских узлов, которые не может охватить полностью ультразвуковой датчик.
Лечение
Существует консервативное и хирургическое лечение.
Консервативное лечение – проводится при наличии узлов до 3 см в диаметре. Назначают агонисты ГнРГ на 6 циклов. Раз в 3 месяца делают УЗИ, чтобы понять, уменьшился ли гипертрофированный участок матки. Далее следует стабилизационный этап с использованием гормональной контрацепции.
Консервативнопластическое лечение – выполняется при размере узлов до 10 см. Если узел меньше 5 см, вначале выполняется лазерная вапоризация или электрокоагуляция узла. Затем назначаются препараты. Если размер 5-10 см, последовательность обратная: препаратами узел уменьшают, а затем проводят процедуру его деструкции.
Стабильнорегрессионное лечение – предполагает выполнение эмболизации маточных артерий. Когда к миоматозному узлу перекрывается доступ крови, он постепенно уменьшается и со временем исчезает.
Хирургическое лечение – удаляется либо сам узел, либо матка. Операции выполняются в основном гистероскопическим или лапароскопическим способом. У удалению матки прибегают лишь в крайних случаях, если размеры пролиферата превышают 14-16 недель беременности, либо он увеличивается на 4 недели в год. Другими показаниями являются шеечная миома, нарушение трофики узла, сдавление окружающих органов, рост узла в менопаузе.
Источник
