Осложнения при разрыве крестообразной связки
Содержание статьи
, .
 08.02.2020
08.02.2020
Исходы восстановления передней крестообразной связки
Разрывы передней крестообразной связки (ПКС) являются распространенной травмой коленного сустава, которая, в основном,
встречается у лиц наиболее трудоспособного возраста. Вследствиеразрывов этой связки развивается нестабильность коленного
сустава, а сопутствующие повреждения других элементов усугубляют состояние коленного сустава.
ВВЕДЕНИЕ
Передняя крестообразная связка является основным внутрисуставным стабилизатором коленного сустава, частота ее повреждений среди травм капсульно-связочного аппарата достигает 50 % всех травм суставов [1]. Чаще разрывы передней крестообразной связки возникают вследствие занятий спортом, в результате физической работы [2, 3]. По данным различных авторов, среди всех повреждений коленного сустава повреждения передней крестообразной связки составляют до 65 %[4, 5].
Основным контингентом пациентов с повреждениями передней крестообразной связки являются лица молодого трудоспособного возраста, которые ведут физически активный образ жизни, занимаются спортом. У мужчин повреждения передней крестообразной связки встречаются чаще, чем у женщин, что объясняется меньшим вовлечением женщин в травмоопасные виды спорта [2, 3, 4].
В результате разрыва передней крестообразной связки развивается посттравматическая передняя нестабильность, синовит, гонартроз, что является причиной ограничения функциональных возможностей пациентов, отрицательно влияет на их трудоспособность и даже приводит к инвалидности. Указанные причины определяют высокую социально-экономическую значимость данной проблемы [4].
Существуют различные методы замещения передней крестообразной связки коленного сустава, которые включают пластику связки собственными тканями (собственная связка надколенника, сухожилие полусухожильной и нежной мышц, сухожилие четырехглавой мышцы и др.), донорским (аллоткани) или синтетическим материалом, также используют различные варианты фиксации.
Приоритетным является применение пластики крестообразной связки ауто- или аллотканями [1, 6, 7]. Преимуществами аллотрансплантации являются отсутствие повреждения донорской зоны, возможность применения различных по форме и размерам трансплантатов, укорочение времени операции, уменьшение послеоперационных болей и ранняя реабилитация.
Реконструкция перед ней крестообразной связки аутотрансплантатами имеет определенные преимущества, в частности, более ранняя инкорпорация аутотрансплантата, исключение возможности передачи болезней от донора [8]. Используемые аутотрансплантаты должны соответствовать определенным требованиям [4]. Хотя костно-сухожильный аутотрансплантат центральной трети собственной связки надколенника сохраняет титул «золотого» стандарта, в последние годы наибольшую популярность приобрели трансплантаты из сухожилий полусухожильной и нежной мышц, которые обладают необходимыми биомеханическими и прочностными характеристиками [3, 9, 10]. Увеличение прочности трансплантата находится в прямой зависимости от величины его поперечного сечения, которое при использовании многопучкового трансплантата из сухожилий полусухожильной и нежной мышц определяется его диаметром [2, 11].
Проведенными исследованиями показано, что сила натяжения дублированных сухожилий полусухожильной и нежной мышц, вместе взятых, составляет 4800 Н [12]. Вне зависимости от применения хирургического метода пластики ключевым элементом успеха пластики крестообразной связки остается восстановление ее анатомии [7].
МАТЕРИАЛЫ И МЕТОДЫ
В исследование включены 192 больных (163 мужчины, 29 — женщин) с разрывами передней крестообразной связки, прооперированных в 2013-2016 гг. В исследовние не включены пациенты с сочетанными разрывами задней крестообразной, внутренней или наружной боковой связок. Возраст больных варьировал от 16 до 56 лет. Давность травмы — от 1 месяца до 9 лет.
Изолированные разрывы передней крестообразной связки отмечены у 68 больных. У 124 больных отмечены разрывы менисков: у 72 больных разрыв передней крестообразной связки сочетался с разрывом медиального мениска, у 25 — с разрывом латерального мениска, у 27 больных отмечены разрывы обоих менисков. У больных, обратившихся позже одного года после разрыва передней крестообразной связки, имелись изменения в суставном хряще в диапазоне от его дегенерации до артрозов различной степени (табл. 1).
.png)
У всех больных применено артроскопическое восстановление передней крестообразной связки аутотрансплантатом из сухожилий полусухожильной и/или нежной мышц. При достаточной толщине и длине сухожилия полусухожильной мышцы ограничивались одним сухожилием, а при недостаточной толщине и длине дополнительно использована нежная мышца, чтобы иметь аутотрансплантат достаточной толщины (приблизительно 7,5-8,5 мм). В зависимости от телосложения пациента эти сухожилия удваивались или утраивались.
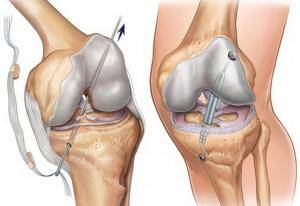
Длина аутотрансплантата обычно в нашей практике достигала 9,0-10,0 см (рис. 1). Поврежденные мениски частично были резецированы. Во всех случаях старались сохранить остатки передней крестообразной связки, особенно ее дистальную культю.
При выраженном артрозе при наличии остеофитов, особенно в области внутреннего и наружного мыщелков бедренной кости, их удаляли, выполняя таким образом «notch plasty».
Для рассверливания туннеля в наружном мыщелке бедренной кости применяли антеромедиальный доступ. Туннель просверливается в зоне прикрепления передней крестообразной связки к внутренней поверхности наружного мыщелка бедренной кости. Просверливание бедренного туннеля через антеромедиальный порт позволяет избежать вертикального расположения аутотрансплантата при транстибиальном методе, что бывает причиной нестабильности после восстановления передней крестообразной связки. Туннель в бедренной кости просверливали длиной до 3 см, диаметр туннеля выбирали в зависимости от диаметра бедренной части аутотрансплантата. Фиксировали аутотрансплантат биодеградируемыми шурупами, поэтому обычно бедренный туннель просверливали на 0,5 см шире, чем диаметр аутотрансплантата, чтобы иметь достаточное пространство для ввинчивания шурупа. Также поступали при просверливании большеберцового туннеля, однако в случаях снижения минеральной плотности большеберцовой кости, диаметр большеберцового туннеля соответствовал диаметру аутотранплантата, так как проксимальный эпиметафиз большеберцовой кости в норме имеет меньшую плотность, чем дистальная часть бедренной кости. Аутотрасплантат в большеберцовой кости тоже фиксировали биодеградируемыми шурупами (рис. 2)
.png)
Сразу после операции на оперированную конечность накладывали гипсовую повязку сроком на 1 неделю. Для уменьшения отека и гемартроза помещали лед на оперированную область на 15-20 мин. каждый час с постепенным уменьшением времени и кратности процедур в течение 10 дней. Со следующего дня назначали изометрические упражнения: движения надколенником, поднятие конечности на 10-15 см и натяжение четырехглавой мышцы бедра, которые рассматриваются как профилактика гипотрофии мышц бедра. Ходьбу с помощью костылей разрешали со следующего дня. Через неделю гипсовую повязку заменяли шиной или ортезом для коленного сустава с регулируемым объемом движения, назначали разработку коленного сустава.
В первую неделю после снятия гипсовой повязки сгибание в коленном суставе разрешали на 30-45º, на 2 неделе — до 90º с постепенным увеличением амплитуды сгибания. Также пациентам рекомендовали продолжать специальные упражнения, направленные на сохранение тонуса мышц бедра. Через 1-2 месяца рекомендовано укрепление мышц бедра с помощью специального резинового приспособления с постепенным увеличением нагрузки. Также с этого срока рекомендованы массаж бедра, физиопроцедуры, занятия на велотренажере. После систематического реабилитационного лечения активно заняться спортом больным разрешали через 8-11 мес., в зависимости от состояния мышц бедра, стабильности коленного сустава. МРТ-обследование назначали через месяц, 6, 12 и 18 месяцев после операции (рис. 3)
.png)
РЕЗУЛЬТАТЫ
Пациенты ежемесячно обследованы в срок до 6 месяцев, после этого срока обследования выполнялись каждые 3 месяца. В это исследование включены результаты пациентов, обратившихся через 12-18 мес. после операции. Для оценки состояния коленного сустава применяли шкалу Лизхольма. По этой шкале у 72 (37,5 %) пациентов отмечены отличные результаты, у 101 (52,6 %) больного — хорошие и у 16 (8,3 %) — удовлетворительные результаты. У 3 (1,6 %) больных отмечены неудовлетворительные исходы, у двух из них пришлось произвести ревизионную артроскопию в связи с инфекционными осложнениями. Произведен артроскопический дебридмент, удаление аутотрансплантата и шурупов с последующей санацией сустава. У одного пациента из этой группы нестабильность развилась из-за раннего начала занятий спортом (через месяц), несмотря на наши рекомендации.
ОБСУЖДЕНИЕ
Различные исследования показали, что при восстановлении передней крестообразной связки отмечаются в среднесрочных и отдаленных наблюдениях клинические исходы от удовлетворительных до отличных [3]. В своих исследованиях Leys T. и Mascarenhas R. сравнили отдаленные результаты восстановления передней крестообразной связки с помощью сухожилий полусухожильной и нежной мышц и собственной связки надколенника и не отметили значительной разницы [13, 14]. Wu W.R. c cоавторами сообщают, что сопутствующие разрывы менисков и позднее восстановление передней крестообразной, а также наличие артроза коленного сустава ухудшают клиническое состояние пациентов с данными травмами [15]. В нашем исследовании более двух третей больных имели повреждения менисков, им выполнена артроскопическая менискэктомия. Нами отмечено, что на состояние коленного сустава при восстановлении крестообразных связок отрицательно влияют повреждения менисков, особенно когда приходится произвести субтотальную менискэктомию.
При более позднем обращении пациентов с разрывами крестообразных связок, естественно, развивается артроз коленного сустава.
У больных при наличии выраженного артроза коленного сустава (II и III степени по Outerbridge) имеются трудности при разработке сустава, отмечаются выраженные боли и хромота до 3 месяцев. Из 192 наших пациентов 24 (12,5 %) обратились в сроки от 1 до 3 лет, 16 (8,3 %) пациентов обратились через 3-9 лет после полученной травмы. Практически у всех пациентов последней группы имелись артрозы, наибольшее число удовлетворительных исходов приходится именно на эту группу. В основном больные жаловались на боли и ограничение движений в коленном суставе. Это свидетельствует об отрицательном влиянии артроза на состояние коленного сустава после восстановления передней крестообразной связки. Также через год у больных, которые подверглись субтотальной менискэктомии, отмечались боли в области выполненного оперативного вмешательства.
Ревизионным операциям подверглись пациенты молодого возраста до 30 лет. Две ревизии выполнены в связи с развитием инфекции. У одного пациента инфекционный процесс развился после перенесенной пневмонии. У другого — видимых причин для развития инфекции не было. У еще одного молодого пациента, который занимался профессиональным футболом, отмечен неудовлетворительный исход в виде нестабильности коленного сустава, развившейся вследствие ранней нагрузки на оперированную конечность. Именно ранняя нагрузка у молодых пациентов является причиной нестабильности коленного сустава после восстановления передней крестообразной связки [2].
ЗАКЛЮЧЕНИЕ
Восстановление передней крестообразной связки аутотрансплантатом из сухожилий полусухожильной и нежной мышц является одной из популярных методик восстановления при данных травмах. Она относительно малотравматична в косметическом плане.
При этом методе обеспечивается стабильность сустава, и многие спортсмены возвращаются в активный спорт.
ВЫВОДЫ
1. С помощью артроскопичекой техники возможно полностью диагностировать повреждения всех внутрисуставных элементов коленного сустава.
2. Методика позволяет точно определить изометрические центры прикрепления связок, на месте которых просверливаются бедренные и большеберцовые туннели, от чего зависит успех операции.
3. Применение сухожилий полусухожильной и нежной мышц является наиболее широко распространенным и малотравматичным методом при восстановлении передней крестообразной связки.
4. На успех операции восстановления передней крестообразной связки отрицательно влияет наличие хондромаляции и артроза.
ЛИТЕРАТУРА
1. Результаты применения двухпучковой пластики передней крестообразной связки синтетическим имплантатом при ее полном разрыве / А.М. Шорманов, Н.Х. Бахтеева, Р.Ш. Садыков, А.И. Норкин, А.Г. Чибриков // Саратовский научно-медицинский журнал. 2015. Т.11, No 4. С. 566-569.
2. Рикун О.В., Хоминец В.В., Федотов А.О. Современные тенденции в хирургическом лечении пациентов с разрывами передней крестообразной связки (обзор литературы) // Травматология и ортопедия России. 2017. Т. 23, No 4. С. 134-145. DOI: 10.21823/2311-2905-2017-23-4-134-145.
3. Clinical outcome and prevalence of osteoarthritis after isolated anterior cruciate ligament reconstruction using hamstring graft: follow-up after ten years / J. Struewer, E. Ziring, T.M. Frangen, T. Efe, S. Meissner, B. Buecking, C. Bliemel, B. Ishaque // Int. Orthop. 2013. Vol. 37, No 2. P. 271-277. DOI: 10.1007/s00264-012-1653-z.
4. Современные способы тендопластики передней крестообразной связки (обзор литературы) / И.Н. Михайлов, М.Э. Пусева, Н.В. Тишков, В.В. Монастырев, Н.С. Пономаренко, Д.Б. Бальжинимаев // Аcta Biomedica Scientifica. 2017. Т. 2, No 6. С. 64-68.
5. -bundle versus double-bundle anterior cruciate ligament reconstruction: an up-to- -analysis / X. Li, C.P. Xu, J.Q. Song, N. Jiang, B. Yu // Int. Orthop. 2013. Vol. 37, No 2. P. 213-226. DOI: 10.1007/s00264-012-1651-1.
6. Long-term outcome of anterior cruciate ligament reconstruction with autologous four-strand semitendinosus tendon autograft / N.A. Streich, S. Reichenbacher, A. Barié, M. Buchner, H. Schmitt // Int. Orthop. 2013. Vol. 37, No 2. P. 279-284. DOI: 10.1007/s00264-012-1757-5.
7. Suomalainen P., Kannus P., Järvelä T. Double-bundle anterior cruciate ligament reconstruction: a review of literature // Int. Orthop. 2013. Vol. 37, No 2. P. 227-232. DOI: 10.1007/s00264-012-1680-9.
8. Allograft versus autograft for anterior cruciate ligament reconstruction: an up-to- -analysis of prospective studies / J. Hu, J. Qu, D. Xu, J. Zhou, H. Lu // Int. Orthop. 2013. Vol. 37, No 2. P. 311-320. DOI: 10.1007/s00264-012-1720-5.
9. Современные технологии в эндопротезировании передней крестообразной связки коленного сустава / Г.В. Федорук, А.В. Голева, С.С. Бровкин, А.М. Невзоров // Земский врач. 2012. Т. 13, No 2. С. 21-24.
10. An international survey of anterior cruciate ligament reconstruction practices / O. Chechik, E. Amar, M. Khashan, R. Lador, G. Eyal, A. Gold // Int. Orthop. 2013. Vol. 37, No 2. P. 201-206. DOI: 10.1007/s00264-012-1611-9.
11. Hamstring tendon anterior cruciate ligament reconstruction: does gracilis tendon harvest matter? / B. Barenius, K.W. Webster, J. McClelland, J. Feller // Int. Orthop. 2013. Vol. 37, No 2. P. 207-212. DOI: 10.1007/s00264-012-1672-9.
12. McDermott I.D. Graft options for ACL reconstructive surgery // Orthopaedics and Trauma. 2013. Vol. 27, No 3. P. 156-163.
13. Clinical results and risk factors for reinjury 15 years after anterior cruciate ligament reconstruction: a prospective study of hamstring and patellar tendon grafts / T. Leys, L. Salmon, A. Waller, J. later, L. Pinczewski // Am. J. Sports Med. 2012. Vol. 40, No. 3. P. 595-605. DOI: 10.1177/0363546511430375.
14. Bone-patellar tendon-bone autograft versus hamstring autograft anterior cruciate ligament reconstruction in the young athlete: a retrospective matched analysis with 2-10 year follow-up / R. Mascarenhas, M.J. Tranovich, E.J. Kropf, F.H. Fu, C.D. Harner // Knee Surg. Sports Traumatol. Arthrosc. 2012. Vol. 20, No 8. P. 1520-1527. DOI: 10.1007/s00167-011-1735-2.
15. Wu W.H., Hackett T., Richmond J.C. Effects of meniscal and articular surface us on knee stability, and symptoms after anterior cruciate ligament reconstruction: a long-term prospective study // Am. J. Sports Med. 2012. Vol. 30, No 6. P. 845-850.
М.Э. Ирисметов, Ф.М. Усмонов, Д.Ф. Шамшиметов, А.М. Холиков, К.Н. Ражабов, М.Б. Таджиназаров Республиканский специализированный научно-практический медицинский центр травматологии и ортопедии Республики Узбекистан, г. Ташкент, Узбекистан
Теги: крестообразная связка
234567 Начало активности (дата): 08.02.2020 21:56:00
234567 Кем создан (ID): 989
234567 Ключевые слова: передняя крестообразная связка, артроскопическое восстановление, коленный сустав
12354567899
Источник
Разрывы крестообразных связок коленного сустава: причины, симптомы, диагностика, лечение
Лечение разрывов крестообразных связок коленного сустава
Консервативное лечение разрывов крестообразных связок коленного сустава
Консервативное лечение разрывов крестообразных связок коленного сустава применяют только при неполных разрывах или в случаях, когда операция не может быть по каким-либо причинам выполнена.
Сустав пунктируют, устраняют гемартроз, в полость вводят 0,5-1% раствор прокаина в количестве 25-30 мл. Затем накладывают циркулярную гипсовую повязку от паховой складки до конца пальцев сроком на 6-8 нед. УВЧ назначают с 3-5-го дня. Показана гимнастика статического типа. Ходьбу на костылях разрешают с 10-14-го дня. После снятия гипсовой повязки назначают электрофорез прокаина и кальция хлорида на коленный сустав, озокерит, ритмическую гальванизацию мышц бедра, тёплые ванны, ЛФК.
Особенности в диагностике и консервативном лечении повреждений связок коленного сустава.
- Симптомы, указывающие на несостоятельность боковых или крестообразных связок, тотчас после травмы определить невозможно из-за боли. Исследование проводят после устранения гемартроза и анестезии сустава.
- Обязательно следует предпринимать рентгенологическое исследование для выявления отрывных переломов и исключения повреждения мыщелков бедра и голени.
- Е с л и после спадения отёка гипсовая повязка ослабла, её нужно переложить (сменить).
Хирургическое лечение разрывов крестообразных связок коленного сустава
Хирургическое лечение разрывов крестообразных связок коленного сустава заключается в сшивании разорванных связок, но прибегают к нему крайне редко из-за технических сложностей выполнения операции и малой эффективности. В застарелых случаях применяют различные виды пластик. Вид иммобилизации и сроки такие же, как и при консервативном лечении. Полную нагрузку на ногу разрешают не ранее 3 мес с момента пластики.
Оперативное лечение повреждений крестообразных связок коленного сустава. Впервые пластику передней крестообразной связки выполнил И.И. Греков (1913) по разработанной им же методике. Она заключалась в следующем. Свободный трансплантат из широкой фасции бедра, взятый на повреждённой конечности, проводят через канал, просверлённый в наружном мыщелке бедра, и сшивают с разорванной связкой. Этот принцип операции в дальнейшем использовали М.И. Ситенко, A.M. Ланда, Гей Гровс, Смите, Кемпбелл и другие, внёсшие принципиально новые элементы в методику хирургического вмешательства.
Наибольшее распространение получила методика Гей Гровса-Смитса.
Вскрывают и обследуют коленный сустав. Разорванный мениск удаляют. Разрез по наружной поверхности бедра имеет длину 20 см. Из широкой фасции бедра выкраивают полоску длиной 25 см и шириной 3 см, сшивают в трубку и отсекают в верхней части, оставляя внизу питающую ножку. Просверливают каналы в наружном мыщелке бедра и внутреннем мыщелке большеберцовой кости, через них проводят сформированный трансплантат. Конец трансплантата натягивают и подшивают к специально приготовленному костному ложу внутреннего мыщелка бедра, создавая таким образом одновременно переднюю крестообразную и внутреннюю боковую связки. Конечность фиксируют гипсовой повязкой при сгибании в коленном суставе под углом 20° на 4 нед. Затем иммобилизацию устраняют и приступают к реабилитационному лечению без нагрузки на конечность, которую разрешают только через 3 мес с момента операции.
В последние годы для восстановления связок стали применять не только аутотрансплантаты, но и консервированные фасции, сухожилия, взятые от людей и животных, а также синтетические материалы: лавсан, капрон и др.
Для восстановления крестообразных связок при различных степенях нестабильности коленного сустава в клинике разработаны новые и усовершенствованные способы операций, которые можно условно разделить на три группы:
- открытые — когда во время операции вскрывают коленный сустав;
- закрытые — через небольшие разрезы инструмент проникает в полость сустава, но артротомию не выполняют;
- внесуставные — инструмент не попадает в полость сустава.
Открытые способы операций
Пластика передней крестообразной связки коленного сустава внутренним мениском.
В литературе известны способы операций с применением мениска. Однако широкого распространения они не получили.
В 1983 г. Г.П. Котельников разработал новый способ пластики передней крестообразной связки мениском, признанный изобретением. Внутренним парапателлярным разрезом Пайра вскрывают коленный сустав. Ревизуют его. При выявлении повреждения мениска в области заднего рога или продольного разрыва мобилизуют его субтотально до места прикрепления переднего рога. Прошивают отсечённый конец хромированными кетгутовыми нитями.
Тонким шилом-проводником диаметром 3-4 мм в бедренной кости формируют канал с направлением от места прикрепления передней крестообразной связки у бедренной кости к наружному мыщелку. Здесь делают разрез мягких тканей длиной 3 см. Выход в канал со стороны сустава расширяют на глубину 4-5 см другим шилом, равным по диаметру размеру мениска. Нити выводят шилом-проводником через канал у наружного надмыщелка. С их помощью заводят в канал задний рог мениска, придают оптимальное натяжение, а нити фиксируют за мягкие ткани и надкостницу бедренной кости. Конечность при этом сгибают под углом 100-110°.
В последнее время подшивают к мениску для улучшения питания гипертрофированную жировую клетчатку, учитывая, что она хорошо кровоснабжается. Длительные наблюдения за больными позволили А.Ф. Краснову провести аналогию между жировой клетчаткой коленного сустава и сальником брюшной полости. Именно это свойство жировой клетчатки используют теперь при подобных операциях. Дальнейший ход операции заключается в следующем. Ногу пациента осторожно разгибают в коленном суставе до угла 5-0°. Послойно ушивают рану кетгутом. Накладывают гипсовую циркулярную повязку от кончиков пальцев до верхней трети бедра.
Способ аутопластики передней крестообразной связки сухожилием полусухожильной мышцы. Этот способ успешно применяют в клинической практике. Такую операцию можно выполнить при невозможности использовать мениск для аутопластики.
Разрез проводят у места прикрепления «гусиной лапки» на большеберцовой кости (длиной в 3-4 см) или же увеличивают разрез Пайра. Второй разрез делают в нижней трети внутренней поверхности бедра длиной 4 см. Здесь выделяют сухожилие полусухожильной мышцы, берут его на держалку.
Специальным тендовыделителем мобилизуют сухожилие подкожно до места прикрепления «гусиной лапки». Подшивают брюшко полусухожильной мышцы к брюшку рядом расположенной нежной мышцы. Отсекают сухожильную часть полусухожильной мышцы, выводят сухожилие в разрез на большеберцовой кости. Отступают кнутри 1,5-2 см от бугристости большеберцовой кости и формируют канал в большеберцовой и бедренной костях. Угол в коленном суставе при этом составляет 60°. У места выхода шила на бедре делают третий разрез мягких тканей длиной 3-4 см. За хромированные нити, которыми предварительно был прошит конец сухожилия, его проводником выводят в разрез на бедре через сформированные в эпифизах костей каналы. Сустав разгибают до угла 15-20°. Сухожилие натягивают и в таком положении фиксируют за надкостницу и мягкие ткани бедра. Разрезы ушивают кетгутом. Накладывают гипсовую циркулярную повязку от кончиков пальцев до верхней трети бедра на 5 нед.
Закрытые способы операции
Вся история развития хирургии — стремление врачей предложить наиболее эффективные оперативные методы лечения, наносящие при этом минимальную травму. Оперативное вмешательство при патологии коленного сустава должно к тому же учитывать и косметический эффект.
Так называемые закрытые способы восстановления связочного аппарата применяли некоторые отечественные и зарубежные хирурги. Однако впоследствии многие отказались от этих методик, выдвинув в качестве аргумента неполноту диагностики повреждений коленного сустава и трудности соблюдения точных топографических направлений при формировании каналов. В последние годы в литературе вновь появились единичные работы об использовании закрытой пластики связок. Сам термин «закрытая пластика», правда, не совсем соответствует действительности, так как во время операции выполняют небольшие разрезы для введения шильцев. Через каналы в костях существуют сообщения полости сустава с внешней средой. Поэтому под «закрытым» оперативным вмешательством следует понимать вмешательство, выполняемое без артротомии.
В настоящее время накоплен определённый опыт, предложены новые способы закрытой пластики связок и выработаны показания к таким оперативным вмешательствам. Как правило, закрытую пластику связок мы проводим больным с субкомпенсированными и декомпенсировэнными формами посттравматической нестабильности коленного сустава.
Пластика передней крестообразной связки. Перед началом операции подготавливают трансплантат: консервированное сухожилие или (при его отсутствии) сосудистый лавсановый протез. К концу трансплантата фиксируют лавсановыми или хромированными кетгутовыми нитями специальный фиксатор, имеющий вид трезубца. Его изготавливают из тантала или нержавеющей стали. Операция заключается в следующем. Ногу пациента сгибают под углом 120°, отступают от бугристости большеберцовой кости кнутри на 1,5-2 см и формируют канал по направлению к межмыщелковому углублению бедра, слепо заканчивая его в эпифизе.
Удаляют само шило, а через оставшуюся в каналах большеберцовой и бедренной кости трубку специальным проводником заводят трансплантат трезубцем вперёд. Вынимают трубку из сустава и натягивают трансплантат. Зубья трезубца раскрывают и закрепляют за губчатую кость стенок канала. Ногу пациента разгибают до угла 15-20°, фиксируют трансплантат за надкостницу большеберцовой кости хромированным кетгутом или лавсановыми нитями. Ушивают рану. Выполняют контрольную рентгенографию. Накладывают гипсовую циркулярную повязку от кончиков пальцев до верхней трети бедра на 5-6 нед.
Пластика передней крестообразной связки аутосухожилием. Для восстановления передней крестообразной связки наряду с описанным способом применяют пластику связки аутосухожилием полусухожильной мышцы с сохранением места его прикрепления в области «гусиной лапки» на большеберцовой кости. Техника операции такая же, как и крестообразной связки по Г.П. Котельникову. при способе пластики передней крестообразной связки, выполняемой открыто. Артротомию, естественно, не производят. Продолжительность иммобилизации составляет 5 нед.
Внесуставные способы операций
Вариант закрытых способов восстановления связок коленного сустава — внесуставная пластика. При её выполнении хирургический инструмент вообще не проникает в полость сустава. Показания к таким операциям следующие.
- Предшествующие оперативные вмешательства на коленном суставе, когда повторные артротомии крайне нежелательны, так как они ускоряют развитие артроза.
- Нестабильность в суставе на фоне деформирующего гонартроза II-III стадии. В таких случаях артротомия усугубляет деструктивно-дистрофический процесс.
- Разрывы связок коленного сустава без повреждения других внутрисуставных образований. Для уточнения диагноза предварительно проводят комплексное обследование сустава с применением артроскопии.
Пластика передней крестообразной и коллатеральной связок. Из небольших разрезов (2-4 см) ниже медиального и латерального надмыщелков и выше бугристости большеберцовой кости формируют костные каналы. Через них субфасциально протягивают аутотрансплантат из широкой фасции бедра на питающей ножке. После натяжения трансплантата при согнутой до 90° голени его фиксируют на входе и выходе к надкостнице. Циркулярную гипсовую повязку при сгибании в коленном составе под углом 140° накладывают на 5 нед.
Способ динамигеской пластики передней крестообразной связки. При разрывах передней крестообразной связки хороший эффект даёт операция, цель которой — создать активно действующую внесуставную связку, обеспечивающую динамическую конгруэнтность в суставе. Операцию назначают больным с субкомпенсированными и декомпенсированными формами нестабильности коленного сустава.
Через два разреза по 1 см делают поперечный канал в большеберцовой кости диаметром 4-5 мм на 1 см выше её бугристости. Проводят через него трансплантат (полоску из широкой фасции бедра или консервированное сухожилие), фиксируют его у места входа и выхода хромированным кетгутом.
Два других разреза по 4 см делают на бедре в проекции сухожилия полусухожильной мышцы изнутри, двуглавой — снаружи. Концы трансплантата проводят через тоннели, сформированные с обеих сторон, подкожно внекапсулярно в разрезы. Сгибают ногу пациента в коленном суставе под углом 90°, натягивают трансплантат и фиксируют его к полусухожильной и двуглавой мышцам хромированным кетгутом. Ушивают раны. Накладывают гипсовую циркулярную повязку от кончиков пальцев до верхней трети бедра (нога пациента согнута под углом 140° в коленном суставе).
Такой способ динамической пластики позволяет использовать силу мышц-сгибателей голени для активного удержания её проксимального отдела от смещения кпереди во время ходьбы. В фазе сгибания голени, когда напрягаются мышцы-сгибатели, трансплантат, имеющий П-образный вид, натягивается, так как один его отдел фиксирован интимно, внутрикостно (фасцио- или тенодез), а два других конца снаружи и изнутри соединены с мышцами-сгибателями. Эти точки фиксации смещаются адекватно работе мышц. Вывих голени кпереди (передняя нестабильность) чаще всего происходит в фазе сгибания сустава, но активно действующая связка удерживает её, причём на каждом этапе движения связка получает оптимальное натяжение и обеспечивает динамическую конгруэнтность суставных поверхностей. Вновь сформированная связка действует физиологично, не нарушая биомеханики движений в суставе.
Источник
