Послеоперационное лечение голосовых связок
Содержание статьи
Восстановление голоса после хирургического вмешательства в области шеи
14 октября 2015

Боголепова Зинаида
Фониатр, Оториноларинголог
Рассказывает Зинаида Боголепова,
оториноларинголог, фониатр
Негативные последствия, возникающие у пациентов после операций на органах шеи или грудной клетки, варьируются от незначительного изменения голоса до серьёзных нарушений функции дыхания. Несмотря на применение технологии нейромониторинга, которая помогает хирургу избежать повреждения нервной ткани во время операции, такие явления появляются вследствие отеков или гематомом в первые дни после операций, а также рубцевания тканей, окружающих нервы, в последующие 2-3 месяца. Поражение нервов в первую очередь проявляется в нарушении движений в одной или обеих половинах гортани. Подобное двигательное нарушение, длящееся менее года, расценивается как парез гортани. По мнению специалистов, по прошествии этого времени, если восстановления функций голосового аппарата не произошло, изменения считаются необратимыми и переходят в паралич гортани. По статистике, от 70 до 90% парезов и, как следствие, параличей гортани возникает после операции на щитовидной железе, остальные 10-30% возникают вследствие других операций на органах шеи и грудной клетки.
Симптомами одностороннего пареза являются утомляемость голоса, понижение разговорной интонации, вплоть до монотонности, и силы разговорного голоса. При двустороннем повреждении нервов гортани главный симптом — удушье, которое может угрожать жизни пациента. Для выявления участка поражения нерва врач-фониатр Клиники оториноларингологии ЕМС проводит комплексную диагностику, включающую непрямую ларингоскопию, видеоларингоскопию и видеостробоскопию. Ларингоскопия позволяет провести осмотр состояния голосовых связок при большом увеличении, а видеостробоскопия — оценить правильность их работы. Стробоскоп ведёт замедленную запись работы голосовых складок и дает возможность отследить даже микродвижения, не заметные невооруженным взглядом. Врачу это помогает отличить неврологический характер недвижимости голосовой складки от механического, который также может служить причиной ухудшения голосовой функции.
Специалисты отмечают, что при незначительном повреждении двигательных нервов возможно самопроизвольное восстановление подвижности гортани или значительное улучшение голосовой функции без полного восстановления движений в гортани в течение 6-12 месяцев после операции. Однако практика показывает, что гораздо больших результатов восстановления достигают пациенты, находящиеся под наблюдением врача-фониатра в этом периоде. Консервативное лечение традиционно сочетает в себе лекарственную терапию и физиотерапию, направленную на улучшение нервно-мышечной проводимости и стимуляцию работы мышц гортани.
Наилучших результатов удается достигнуть при подключении специальных дыхательных и речевых упражнений: врач-фониатр ЕМС проводит персональные занятия по фонопедической коррекции, подбирая индивидуальный комплекс и отслеживая результативность терапии после каждого приема. Все пациенты Европейского медицинского центра, проходящие оперативное лечение на органах шеи или щитовидной железе, обследуются лечащим врачом на предмет возникновения парезов и при необходимости направляются к врачу-фониатру для наблюдения и восстановления голосовых функций.
Автор: Зинаида Боголепова, оториноларинголог, фониатр
Оценить
Средняя: 4,29 (7 оценок)
Источник
Паралич голосовых связок – Паралич гортани – Парез возвратного нерва
Что такое паралич голосовых связок (паралич гортани)?
Движение здоровых голосовых связок при дыхании, а также при звукообразовании происходит в соответствии с определенными закономерностями. При параличе голосовых связок, известным также под названием парез возвратного нерва или паралич гортани, подвижность пораженной голосовой складки ограничивается частично или полностью.
Причина нарушения движения кроется, как правило, в повреждении нерва голосовой связки, т.н. nervus laryngeus recurrens, отвечающего за иннервацию голосовых складок и нормальную их подвижность.
Паралич голосовых связок бывает односторонним и, реже, двусторонним. Симптоматика одностороннего паралича голосовых связок, однако, существенно отличается от двустороннего пареза голосовых связок.
Nervus laryngeus recurrens, нерв, обеспечивающий иннервацию голосовых связок, проходит сложную траекторию от основания черепа до голосовых связок. Он берет свое начало у основания черепа, проходит через область шеи в грудную клетку и оттуда возвращается обратно к гортани.
То, что он из грудной полости поднимается обратно к области гортани и дало ему название nervus laryngeus recurrens (recurrere…[лат.] бежать назад).
Паралич голосовых связок при дыхании
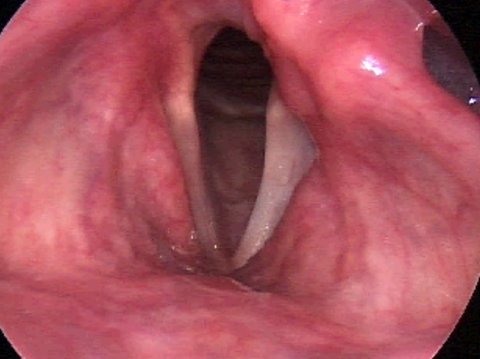

Как возникает паралич голосовых связок (паралич гортани)?
Существует множество причин возникновения пареза возвратного нерва. Наиболее частыми являются:
- операция на щитовидной железе
- операция на шейном отделе позвоночника
- операция на сонной артерии
- опухоли легких
- опухоли бронхов
- прочие метастазирующие опухоли
Часто после продолжительных инфекций диагностируют паралич голосовых связок, при котором предполагается вирусный генез.
Если непосредственная причина возникновения паралича голосовых связок не выяснена, тогда говорят о т.н. идиопатическом парезе возвратного нерва. В данном случае настоятельно рекомендуется обширная визуализационная диагностика на всем протяжении nervus recurrens. Эта диагностика проводится в рамках компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ).
Паралич голосовых связок при фонации
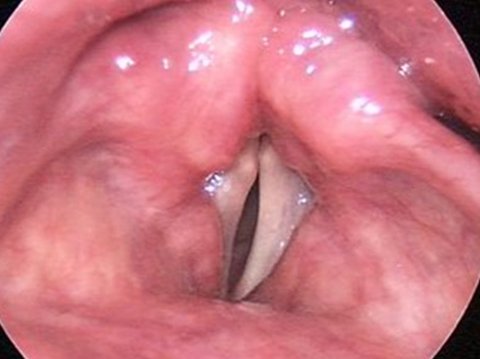

Какие жалобы могут возникнуть в результате паралича голосовых связок?
При параличе голосовых связок могут возникнуть различные жалобы. Однако, клиническая картина представлена, в основном, тремя симптомами.
Наиболее частые симптомы при одностороннем параличе голосовых связок:
- охриплость
- одышка
- расстройство акта глотания, першение
При одностороннем парезе возвратного нерва, т.е. параличе голосовой связки с одной стороны, в первую очередь, наблюдается более или менее выраженная охриплость. Голос становится быстро иссякающим, с придыханием, почти беззвучным (афоничным).
Степень охриплости или, соответственно, степень придыхания, зависят как от положения, так и от степени напряжения парализованной голосовой складки. При небольшой щели между голосовыми связками придыхание меньше, чем при большой постоянно присутсвующей щели.
Еще одним частым симптомом одностороннего паралича голосовых связок является одышка, т.е. субъективно воспринимаемая нехватка воздуха во
время разговора, а также при физических нагрузках. При этой одышке речь идет не о дефиците кислорода в связи с недостаточной вентиляцией, а о значительно увеличенном расходе воздуха вследствие открытой голосовой щели.
Пациент больше не в состоянии дозировать дыхание во время разговора или звукообразования, воздух «растрачивается», пациенту приходится вновь переводить дыхание после нескольких слов. Результатом постоянных перебоев дыхания является нарушенная дикция. Также при физических нагрузках, напр., при подъеме по лестнице, в связи с неспособностью правильно дозировать дыхание, воздух быстро расходуется, и пациент субъективно воспринимает это как одышку или удушье.
Третьим регулярно возникающим симптомом у пациентов с параличом голосовых связок или парезом возвратного нерва является частое сглатывание и першение. Особенно проявляется это на ранней стадии паралича. Пациенты сообщают, что, прежде всего, при употреблении газированных напитков, они должны быть предельно осторожны, чтобы не поперхнуться.

Какие существуют возможности лечения?
Существуют два вида лечения пареза возвратного нерва:
- голосовая терапия
- фонохирургическое лечение
В случае возникновения паралича голосовых связок необходимо, после проведения диагностики и исключения наличия злокачественных заболеваний, начать, как можно скорее, фониатрическое лечение. Это нужно для скорейшей реактивации нерва во избежание атрофии мышцы голосовой связки. Одновременно пациента следует убедить говорить нормально во избежание функционального нарушения, т.е., чтобы он не перешел на речь шепотом.
Поэтому рекомендуется интенсивное фониатрическое лечение, которое следует проводить от двух до трех раз в неделю. Щадящий режим голоса или длительное молчание, назначаемые до сих пор некоторыми врачами, с фониатрической точки зрения необходимо обязательно избегать. По большей части при параличах голосовых связок, когда не было однозначно доказано повреждение нерва во время операции, в 80-90% случаев нерв полностью восстанавливается. Фонопедические упражнения способствуют регенерационному процессу.
Приблизительно в 10% случаев идиопатических параличей голосовых связок регенерации нерва, однако, не происходит. Голос остается хриплым, как и мешающая в большей или меньшей степени одышка. Длительная охриплость или, соответственно, одышка наблюдаются также у пациентов, у которых в ходе операции был необратимо поврежден нерв голосовой связки.
Этим пациентам в рамках фонохирургического лечения может быть оказана эффективная помощь. На сегодняшний день существуют многочисленные возможности оперативного вмешательства при параличах голосовых связок.
В этом случае доктор Вольт в качестве оперативного метода предпочитает инъекционную имплантацию в голосовые складки, также называемую аугментацией голосовых складок. Данный метод подробно описан на странице«Операция при параличе голосовых связок».
Результаты данного оперативного метода потому настолько впечатляющие, что у пациентов, пораженных данным заболеванием, три основных довольно тяжелых симптома зачастую очень быстро снимаются. Пациент избавляется от своей хрипоты и, как правило, в кратчайшие сроки вновь обретает прежний голос. Ситуация с одышкой существенно улучшается, расстройство акта глотания и симптом першения также идут в значительной степени на убыль.
Пример фонохирургического лечения паралича голосовых связок
Паралич гортани до операции
Паралич гортани после операции

Правда и мифы о параличе голосовых связок (параличе гортани)
В целом в течение шести месяцев можно рассчитывать на восстановление подвижности парализованной голосовой складки. Если, несмотря на фониатрические мероприятия, удовлетворительного качества звучания голоса достичь не удалось, чаще всего рекомендуются фонохирургические меры для восстановления голосовой функции.
Временной интервал не ограничивается шестью месяцами. У некоторых пациентов восстановление подвижности голосовой складки может вполне произойти через год. Однако вероятность этого уменьшается, чем дольше длится заболевание.
Если пациент не захочет выждать вышеуказанный временной интервал и сразу решится на фонохирургическое вмешательство, его можно провести в любое время. Хотя имплантация жировых тканей (инъекционная ларингопластика) не может восстановить подвижность парализованной голосовой складки, но она, при этом, так «заполняется», что другая здоровая голосовая складка при звукообразовании за счет пересечения средней линии вновь к ней прилегает и обеспечивает тем самым полное смыкание голосовых связок.
Если парализованная голосовая складка, независимо от операции, сама восстановится и к ней вернется ее естественная подвижность, никакого вреда из-за преждевременно выполненной инъекционной ларингопластики не возникнет, а лишь сократится интервал афонии (безгласия).

Паралич голосовых связок. Пример из практики
46-летней учительнице начальных классов была сделана операция на щитовидной железе в связи с подозрением на злокачественное заболевание. Сразу же после операции она заметила выраженную охриплость. Голос с придыханием, тихий, почти беззвучный. Даже при сильном напряжении ей не удается воспроизвести полнозвучный голос.
Кроме того, она ощущает заметно выраженную одышку. В разговоре каждый раз после нескольких слов ей необходим дополнительный повторный вдох. Физические нагрузки также даются ей с трудом. Пациентка регулярно давится при питье, и вслед за этим возникает сильный кашель.
Еще во время пребывания в больнице, после операции, был установлен паралич голосовых связок (паралич гортани). Через несколько дней пациентку выписывают и рекомендуют пройти курс фонопедических упражнений у врача-специалиста.
Видеостробоскопия, проведенная врачом-специалистом, показала с левой стороны полную неподвижность голосовой складки. Смыкания голосовых складок, несмотря на все усилия, добиться не удается, сохраняется остаточная щель от 4 до 5 миллиметров. Голос, срывающийся на шепот, практически беззвучный (афоничный). Средний регистр голоса заметно повышен.
Вначале пациентке было рекомендовано логопедическое лечение, проводимое три раза в день. Уже через четыре недели во время контрольного обследования обнаружено восстановление подвижности пораженной голосовой складки. В ходе дальнейшего лечения с применением фонопедических упражнений происходит полное восстановление подвижности. При повторном контроле через два месяца пациентка сообщила, что никаких голосовых ограничений больше не замечает. Голос по своим качества стал таким же, как до операции на щитовидной железе, одышка и расстройство акта глотания исчезли.
Источник
Тактика обследования и лечения больных с парезом или параличом гортани различной этиологии
В настоящее время паралич гортани (ПГ) занимает 2-е место по частоте в структуре хронических заболеваний голосового аппарата (29,9%) [1]. ПГ — состояние, являющееся одной из причин стеноза верхних дыхательных путей, характеризуется односторонним или двусторонним расстройством двигательной функции гортани в виде нарушения или полного отсутствия произвольных движений голосовых складок вследствие нарушения иннервации соответствующих мышц, анкилоза перстнечерпаловидных суставов, воспалительного процесса [1, 2, 4]. В зависимости от уровня повреждения ПГ делятся на центральные и периферические, односторонние и двусторонние.
Этиология и патогенез. Причинами ПГ могут быть инсульт, черепно-мозговая травма, травмы шеи и позвоночника, хирургическое вмешательство на шее, органах грудной клетки, черепе, дивертикул трахеи и пищевода, увеличение размеров сердца и дуги аорты (тетрада Фалло, митральный порок, аневризма аорты, гипертрофия желудочков, дилатация легочной артерии) [3-5]. Нарушение иннервации гортани может развиться за счет сдавления возвратного нерва или вовлечения его в патологический процесс гематомой, воспалительным инфильтратом, опухолевым или метастатическим процессом. Неврит возвратного нерва воспалительного, токсического и метаболического генеза (вирусная этиология, отравление барбитуратами, органофосфатами и алкалоидами, гипокальциемия, гипокалиемия, диабет и тиреотоксикоз) также могут быть причинами ПГ.
Наиболее часто повреждения возвратного нерва развиваются при операциях по поводу заболеваний щитовидной железы. Отмечено, что при первичном вмешательстве частота осложнений составляет 3%, при повторном — 9% [1]. Рядом авторов осложнения в виде пареза или паралича возвратного нерва после оперативного вмешательства на щитовидной железе и сосудистом пучке шеи обозначаются общим термином «краш-повреждения» без уточнения характера травмы. Отмечено, что нарушение иннервации гортани развивается вследствие воздействия на возвратный нерв инструментарием во время операции, при гемостазе (давление салфеткой), травме шовным материалом, гематомой, раневым экссудатом, токсическим воздействием анестетиков, дезинфицирующих растворов [6, 7].
Диагностика. Диагностика ПГ основывается на данных ларингоскопической картины, анамнеза. Для ПГ характерным является озвученный вдох — инспираторный стридор. При ларингоскопии голосовые складки находятся в срединном или парамедианном положении. Для паралича центрального генеза, кроме этого, характерны нарушение подвижности языка, мягкого неба и изменение артикуляции речи.
Обследование пациента с подозрением на парез или ПГ предполагает следующий алгоритм: микроларингоскопия, компьютерная томография (КТ) или рентгенотомография гортани и трахеи в прямой и боковой проекциях, рентгенография органов грудной клетки. Обязательно выполнение клинического и биохимического анализов крови. При декомпенсации дыхания сначала проводятся неотложные мероприятия по нормализации дыхания в необходимом объеме, а затем обследование.
Дифференциальная диагностика ПГ проводится с другими заболеваниями, являющимися причиной дыхательной недостаточности: ларингоспазмом, инфарктом миокарда, тромбоэмболией легочной артерии, стволовым инсультом. В тех случаях, когда состояние пациента не требует срочной операции, пациентам с ПГ проводятся общеклиническое обследование, КТ органов шеи и грудной клетки, эндоскопическое исследование гортани, трахеи, пищевода, легких, УЗИ шеи и щитовидной железы, томографическое исследование головного мозга. Для установления этиологии ПГ при его неясном генезе показаны консультации эндокринолога, невролога, пульмонолога, торакального хирурга.
Клиника. Для адекватной оценки тяжести состояния, правильного выбора метода лечения и точного прогнозирования течения заболевания большое значение имеет оценка жалоб больного и анамнеза заболевания. Степень стенозирования просвета гортани и, соответственно, тяжести состояния больного определяется при общем осмотре и проведении общеклинического обследования.
При ПГ страдают все 3 функции гортани: дыхательная, защитная и голосовая. Голос при двустороннем ПГ может быть звучным, иногда отмечается придыхательная охриплость. Звучный голос в сочетании с инспираторным стридором, отсутствие клиники острого воспаления (нормальная температура, отсутствие болевого синдрома), а также анамнестические данные (выполненная операция на шее, щитовидной железе, грудной клетке, полости черепа и др.) должны наводить врача на мысль о возможном стенозе дыхательных путей, который вызван ПГ.
Нарушение функции дыхания развивается при одностороннем и двухстороннем ПГ в тех случаях, когда размер голосовой щели не соответствует антропометрическим особенностям человека, при повышенной массе тела, небольших размерах гортани, значительных физических нагрузках, сопутствующей патологии (при остром и хроническом ларингите), острых респираторных заболеваниях, заболевании легких, других факторах, вызывающих дыхательную недостаточность смешанного генеза.
Выраженность клиники стеноза дыхательных путей зависит от размера голосовой щели. На состояние пациента оказывает влияние и сопутствующая соматическая патология: сердечно-сосудистая и легочная, обменные нарушения (гипотиреоз, гипопаратиреоз и т.д.), деформация шейного и грудного отделов позвоночника. При стенозе гортани и компенсации дыхания отмечаются укорочение паузы между вдохом и выдохом, удлинение вдоха (инспираторная одышка), уменьшение числа дыхательных движений в 1 мин. и искажение нормального соотношения числа дыхательных движений и пульсовых ударов, когда вместо нормального соотношения 1:4 появляется соотношение 1:6, 1:7 и 1:8. При этом дыхание становится шумным, возникает изменение частоты, напряжения и ритма пульса.
При декомпенсации дыхания общее состояние пациента тяжелое, характеризуется слабостью, апатией или крайним беспокойством. Отмечаются цианоз пальцев рук и лица, одышка в покое и при небольшой физической нагрузке, шумное дыхание, озвученный вдох (инспираторная одышка), учащение дыхания, вовлечение в дыхание вспомогательных мышц, тахикардия, повышение АД.
При остром стенозе гортани клиническая картина заболевания более выраженная, чем при хроническом, даже при относительно широкой голосовой щели. Клиническая картина хронического стеноза может быть «смазана» вследствие адаптации организма к гипоксии за счет компенсаторно-приспособительных реакций.
Лечение. Двусторонний парез гортани, развившийся в раннем послеоперационном периоде в результате повреждения возвратного нерва, при отсутствии симптомов острой дыхательной недостаточности в течение 10-14 дней лечится консервативно.
Терапия включает назначение антибактериальных препаратов широкого спектра действия, гормонотерапию. При наличии гематомы назначают средства, влияющие на свертываемость крови, витаминотерапию, сеансы гипербарической оксигенации, стимулирующую терапию, препараты, улучшающие реологические свойства крови, сосудистую терапию. При положительной динамике проводится курс фонопедических упражнений. До компенсации симптомов дыхательной недостаточности больной должен находиться под наблюдением оториноларинголога.
Схема лечения больных с двусторонним ПГ после струмэктомии в острой фазе (1-4 нед.):
— антибиотики широкого спектра действия внутримышечно или внутривенно — 7-9 дней;
— гормоны внутривенно (дексаметазон, преднизолон);
— этамзилат 2,0 внутримышечно — 1-3 сут. после операции;
— ГБО — 8-10 сеансов с 1-х сут.;
— кокарбоксилаза 100 мг внутривенно 2 р./сут.;
— ангиопротекторы (пентоксифиллин) внутривенно;
— пентоксифиллин 5,0 внутривенно капельно с 6-8 сут. после операции;
— поливитамины 2,0 через 2 сут. № 5 внутривенно;
— препараты с комбинированным метаболическим действием — актовегин, винпоцетин внутривенно № 10;
— физиолечение (фонофорез лекарственных веществ, магнитолазер);
— нейропротекторы — неостигмина метилсульфат подкожно.
По истечении 1 мес. после операции и при наличии двустороннего пареза гортани можно говорить о ПГ. Тактика лечения определяется индивидуально в зависимости от следующих факторов: выраженности симптомов дыхательной недостаточности, размеров голосовой щели, основного заболевания, сопутствующей патологии. При благоприятном стечении обстоятельств возможно одномоментное проведение трахеостомии и ларингопластики в необходимом объеме. Для восстановления дыхания срочную трахеостомию проводят под местной анестезией или под наркозом. Операция под наркозом возможна при фиброоптической интубации трахеи без применения миорелаксантов. Большинство больных с двусторонним ПГ нуждаются в хирургическом лечении. Показаниями к реконструктивной операции служат нарушение подвижности голосовых складок и невозможность адекватного дыхания через естественные пути, неэффективность консервативного лечения. Противопоказаниями для пластической операции являются пожилой возраст, тяжелая сопутствующая патология, злокачественные заболевания щитовидной железы.
Вопрос о характере паллиативного лечения решается индивидуально на основании объективных данных и данных ларингоскопической картины (рис. 1).
Функциональная хирургия двустороннего ПГ имеет ряд особенностей:
1. Необходимо тщательное дооперационное обследование для уточнения степени повреждения и факторов, осложняющих операцию.
2. Хирургический подход должен быть тщательно спланирован. Необходим выбор единственного способа вмешательства из всех альтернативных. Первичная операция должна быть успешна на 99,9%, т.к. исчерпывается запас здоровой ткани.
3. Пластика голосового отдела на стороне операции ауто- или аллотканями значительно улучшает функциональный результат операции (рис. 2).
Реабилитация пациентов с двухсторонним парезом или ПГ позволяет добиться полного восстановления дыхательной функции и частичного — голосовой. Срок реабилитации пациентов при одномоментной трахеостомии и ларингопластике составляет 3-4 мес.
Литература
1. Пальчун В.Т. Оториноларингология. Национальное руководство. М., 2008. С. 760-766.
2. Энциклопедический словарь медицинских терминов. Т. I. М., 1983.
3. Банарь И.М. Микрохирургия при устранении паралитических стенозов гортани: Тезисы докладов на IX съезде оториноларингологов СССР. 15-17 ноября 1988 г., Кишинев. С. 314-315.
4. Кирасирова Е.А. Реабилитация больных с травматическим повреждением гортани и трахеи различной этиологии: Дис. … док. мед. наук. М., 2004.
5. Continuous laryngeal nerve integrity monitoring during thyroidectomy: does it reduce risk of injury? / M.L. Robertson et al. // Otolaryngol Neck Surg. 2004. Nov. Vol. 131. № 5. P. 596-600.
6. F. Procacciante et al. Palpatory method used to identify the recurrent laryngeal nerve during thyroidectomy // World J Surg. 2001 Feb. Vol. 25. № 2. P. 252-253.
7. Валдина Е.А. Заболевания щитовидной железы. СПб., 2006. С. 368.
Источник
